La pancreatite acuta è una patologia di frequente osservazione in Pronto Soccorso, potenzialmente pericolosa per la vita. L’incidenza nei paesi industrializzati è in aumento, attualmente sui 45-50 casi/100.000 abitanti e la mortalità complessiva, a seconda delle diverse casistiche, si aggira attorno al 3-5%, con punte del 15-20% nelle forme severe. Nel 75-90% dei casi l’etiologia è rappresentata dalla calcolosi biliare e dall’abuso di alcool, mentre la restante quota riconosce molteplici cause, tra le quali diabete, infezioni, traumi, malattie autoimmuni, complicanze postoperatorie, iperparatiroidismo, disfunzione dello sfintere di Oddi ed alterazioni anatomiche. Importanti i fattori genetici come le mutazioni dei geni PRSS1, SPINK 1, CFTR.
Diagnosi di pancreatite acuta
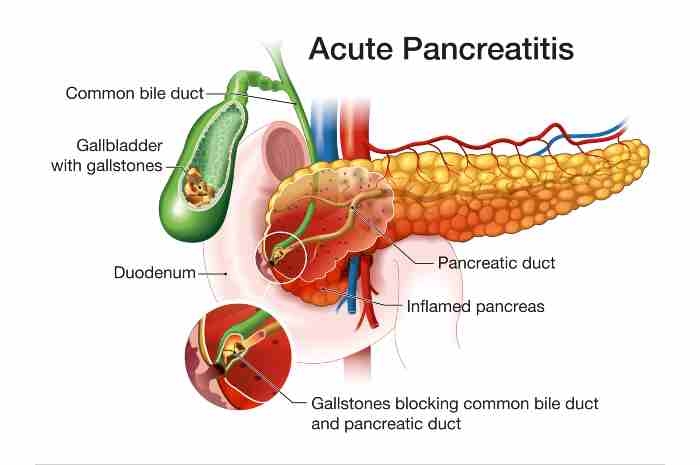
La pancreatite acuta viene classificata in tre forme: lieve, moderatamente severa, severa
Il momento fisiopatologico fondamentale è rappresentato dalla attivazione della tripsina a livello intracellulare nelle cellule acinari del pancreas che provoca, a cascata, l’attivazione degli enzimi pancreatici con infiammazione sia intra che extrapancreatica.
Nei casi di maggiore gravità questo porta in ultima analisi allo sviluppo di una sindrome da risposta infiammatoria sistemica ed alla possibile conseguente insufficienza multiorgano.
La diagnosi di pancreatite acuta si basa sulla presenza di almeno due dei seguenti tre criteri:
- Dolore addominale tipico, localizzato in epigastrio, irradiato verso i due ipocondri ed a cintura al dorso, molto intenso, ad insorgenza acuta, persistente, spesso associato a vomito
- Amilasi o, meglio, lipasi incrementate almeno 3 volte oltre il limite di normalità
- Reperti strumentali (ecografia, TC o RMN) patognomonici
Se i sintomi appaiono suggestivi per pancreatite acuta per la diagnosi appare necessario l’apporto dell’imaging nel caso la lipasi non risultasse elevata almeno tre volte oltre il limite di normalità; se invece sintomatologia e dati di laboratorio concordano, le tecniche di imaging possono e dovrebbero, soprattutto la TC con mezzo di contrasto, essere posticipate.
Classificazione della pancreatite acuta
La classificazione della pancreatite acuta in lieve, moderata e severa si basa sui “Revised Atlanta Criteria” del 2012.
- Forma lieve: assenza di insufficienza d’organo (cardiovascolare, respiratorio, renale) e di complicazioni locali
- Forma moderatamente severa: complicanza locali +/- transitoria, inferiore alle 48 ore, insufficienza d’organo
- Forma severa: persistenza di insufficienza d’organo con o senza decesso del paziente
Dal punto di vista della diagnostica strumentale l’ecografia è l’esame solitamente di prima esecuzione in pronto soccorso, pur non avendo alta sensibilità per la diagnosi di pancreatite acuta; può però, riscontrando litiasi della colecisti, meno facilmente del coledoco, indirizzare verso la genesi della pancreatite.
I segni ecografici suggestivi per pancreatite sono l’incremento volumetrico ghiandolare, la sua ipoecogenicità e la presenza di versamento peripancreatico. La TC con mezzo di contrasto rappresenta il gold standard per lo studio del pancreas, essendo in grado di stratificarne la gravità mediante il riscontro delle complicanze locali (CT Severity Index di Balthazar).
L’indice TC di gravità > 5 è associato ad un tasso di mortalità otto volte superiore rispetto ad un indice TC < 5. Fondamentale è demandare l’esame di almeno 72 ore e, ancor meglio 5-7 giorni dall’insorgenza del quadro clinico per non correre il rischio di sottostimare complicanze gravi quali l’evoluzione necrotica della pancreatite.
La RM, altrettanto sensibile verso le complicanze locali quali raccolte liquide e necrosi, ha una maggiore accuratezza diagnostica verso la litiasi coledocica. In PS appare molto importante identificare i pazienti affetti da forme severe di pancreatite acuta e per questo, ormai da oltre 25 anni vengono usati score di gravità quali APACHE II, SOFA, MEWS, Ranson; tra questi in pronto soccorso il MEWS appare quello di più agevole applicabilità e correla con la necessità di ricovero in terapia intensiva, di trattamento chirurgico, con l’insorgenza di complicanze letali e con la mortalità.
MEWS maggiore o uguale a 3 nelle prime 24 ore ha un importante valore predittivo di outcome negativo, correlando strettamente con lo sviluppo della sindrome da risposta infiammatoria sistemica.
Il MEWS assegna un valore da 0 a 3 a semplici parametri quali pressione sistolica, frequenza cardiaca, frequenza respiratoria, temperatura corporea e livello di coscienza.
Terapia per pancreatite acuta
La terapia, standardizzata dalle linee guida NICE pubblicate nel 2018, è basata sull’aggressiva somministrazione di cristalloidi, meglio se Ringer lattato, da iniziare immediatamente in PS, entro la prima ora e da proseguire per 12-24 ore al dosaggio di 250-500 cc/h; tale aggressivo atteggiamento trova motivazione nel frequente stato ipovolemico a genesi multifattoriale del paziente affetto da pancreatite acuta.
Si sono dimostrati non utili nel trattamento della pancreatite acuta farmaci fino a pochi anni fa considerati fondamentali nella gestione di tale patologia, quali gabesato mesilato, un inibitore delle proteasi ed analoghi della somatostatina come l’octreotide. Tali farmaci non sono raccomandati da alcuna linea guida.
Anche la terapia antibiotica, attenendosi alle linee guida, deve essere somministrata esclusivamente nei casi di necrosi infetta evitando l’uso di antibiotici quale profilassi. Quando necessario somministrarli, la durata minima della terapia è di 7-10 giorni e le classi che si sono dimostrate maggiormente efficaci sono carbapenemi, chinolonici, metronidazolo e cefalosporine.
La presenza di necrosi infetta richiede comunque l’esecuzione di esami colturali tramite drenaggio sotto guida TC. Per quanto riguarda la pancreatite litiasica i pazienti con concomitante colangite dovrebbero essere sottoposti ad ERCP entro 24 ore; inoltre, la ERCP è fortemente raccomandata in presenza di ostruzione biliare ingravescente. Colangio-RM è utile per approfondire lo studio diagnostico in assenza di ittero o quadro di colangite.
La terapia antalgica assume importanza fondamentale nei pazienti affetti da pancreatite acuta, nei quali il dolore intenso è costantemente il sintomo principale; gli oppiodi appaiono la scelta più appropriata e sicura essendo stata ampiamente smentita l’azione della morfina sullo sfintere di Oddi che avrebbe potuto avere effetti negativi sul quadro clinico.
Le linee guida NICE, infine, pongono l’accento sulla necessità della precoce alimentazione per os, a meno che il digiuno non sia giustificato dalla presenza di vomito o dispepsia. Nelle forme moderate e severe l’alimentazione per os deve essere introdotta entro 72 ore dall’esordio dei sintomi, da subito nelle forme lievi.
Infatti, studi sperimentali hanno evidenziato come il prolungato digiuno abbia effetti sfavorevoli essendo associato allo sviluppo di atrofia della mucosa intestinale ed all’incrementato rischio di infezione per il passaggio di batteri dall’intestino al circolo ematico.
- Articolo redatto con la collaborazione di Sara De Stefani, UO Anestesia e Rianimazione Rimini/Riccione/Cattolica, AUSL della Romagna















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?